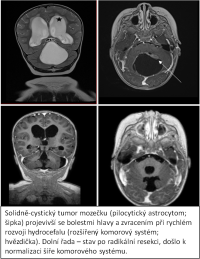
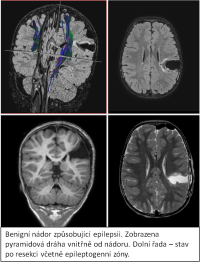
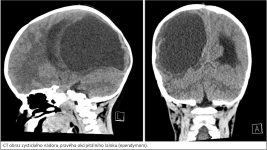
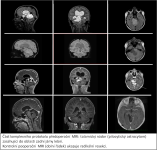
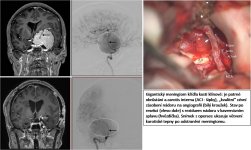
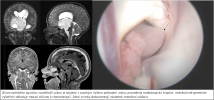
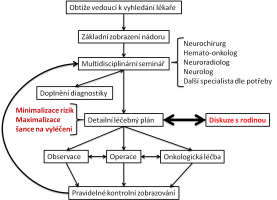
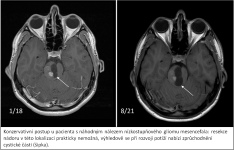
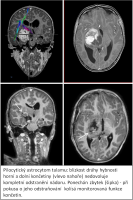
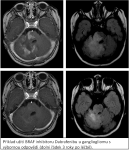
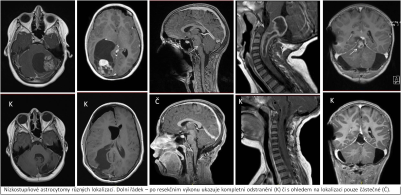
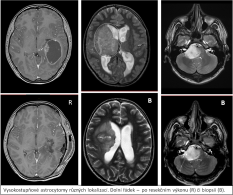
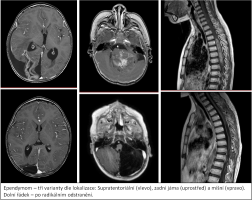
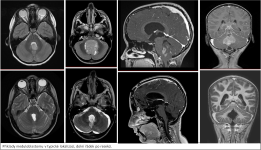
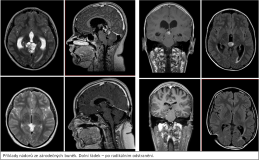
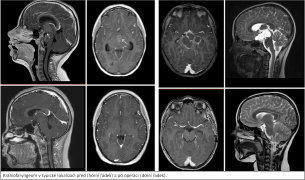
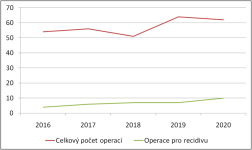
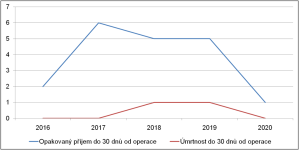
Naše motto: Jen centralizovaná péče má dnes smysl
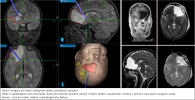
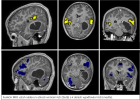
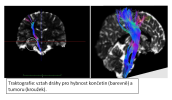
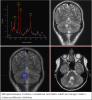
Centrum dětské neuroonkologie (CDNO) představuje republikově unikátní mezioborový projekt Fakultní nemocnice v Motole a 2. lékařské fakulty Univerzity Karlovy. Spolupráce celé řady klinik a ústavů zajišťuje komplexní diagnostickou, léčebnou, ošetřovatelskou, rehabilitační a dispenzární péči o dětské a mladé pacienty s nádorovým onemocněním centrálního nervového systému. Péče nekončí dovršením 18 let věku, ale sledování pokračuje po celý život. Na péči se podílí zejména následující pracoviště:
- Klinika dětské hematologie a onkologie 2. LF UK a FN Motol
- Neurochirurgická klinika dětí a dospělých 2. LF UK a FN Motol
- Klinika dětské neurologie 2. LF UK a FN Motol
- Klinika zobrazovacích metod 2. LF UK a FN Motol
- Ústav patologie a molekulární medicíny 2. LF UK a FN Motol
- Ústav biologie a lékařské genetiky 2. LF UK a FN Motol
- Pediatrická klinika 2. LF UK a FN Motol
- Klinika anesteziologie, resuscitace a intenzivní medicíny 2. LF UK a FN Motol
- Klinika rehabilitace a tělovýchovného lékařství 2. LF UK a FN Motol
- Tým dětské podpůrné a paliativní péče FN Motol