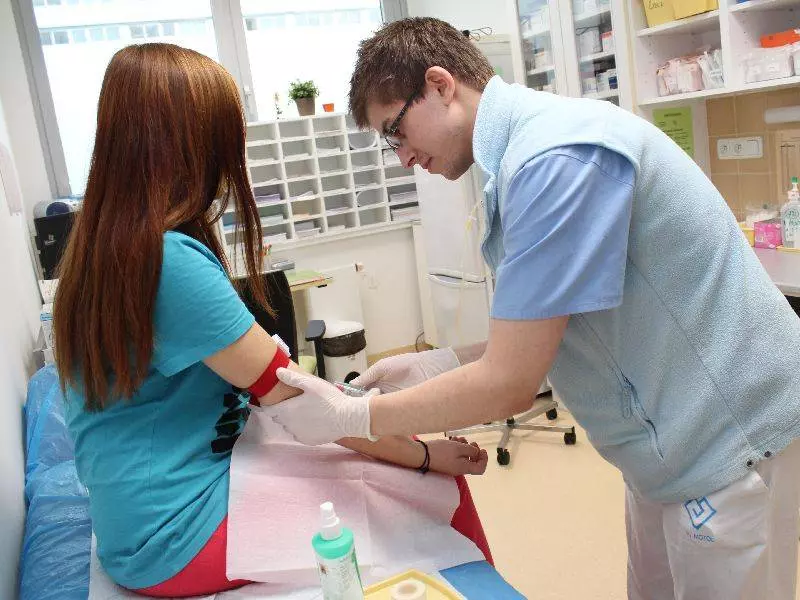
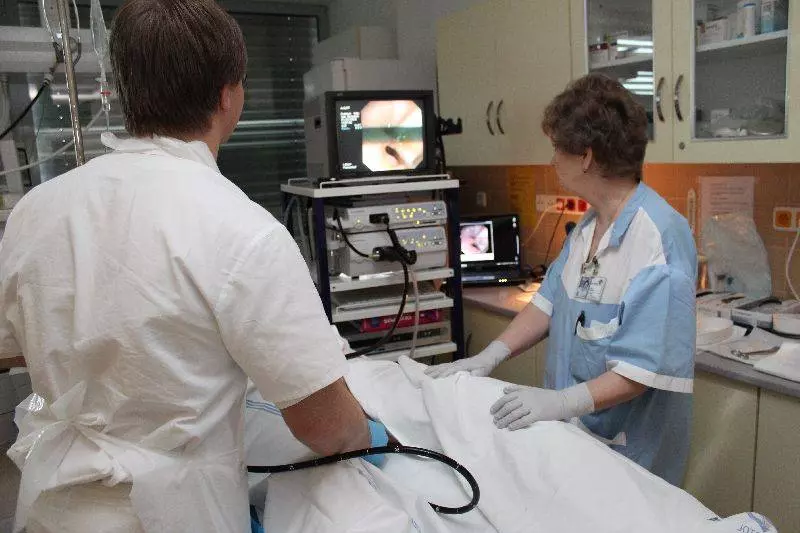
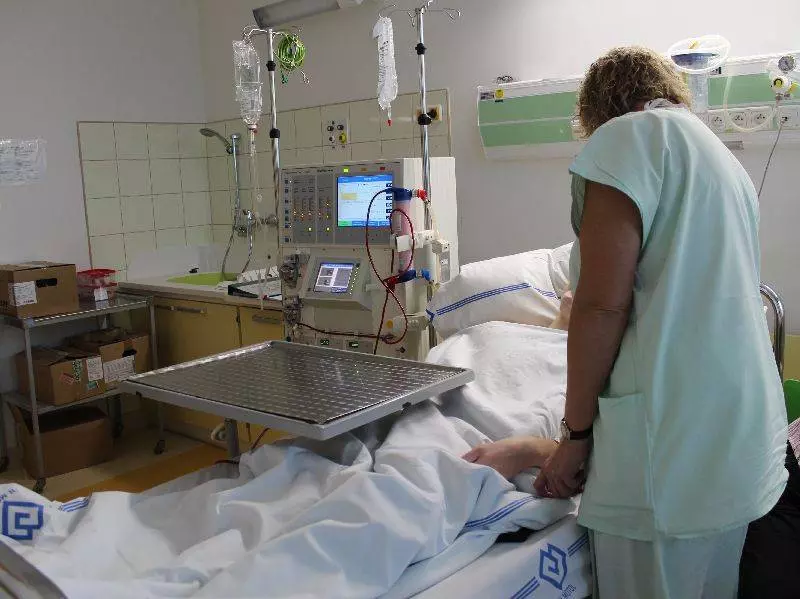
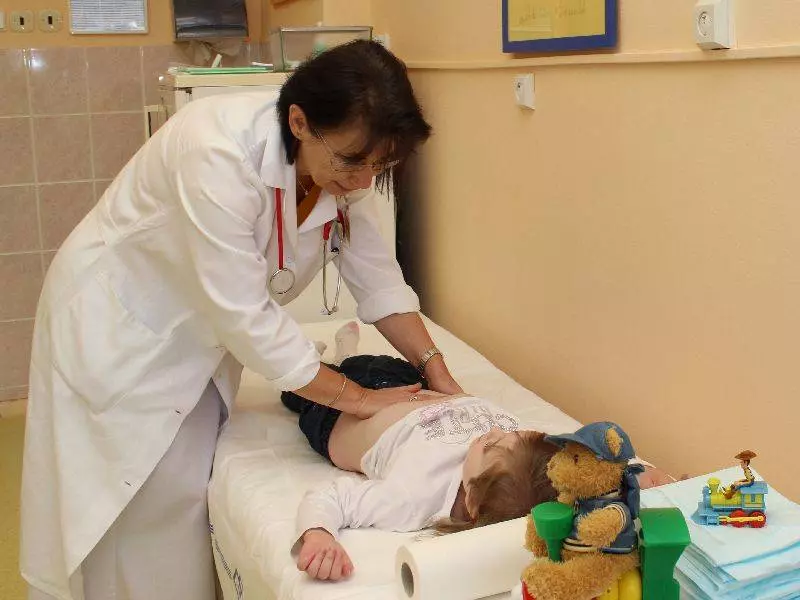
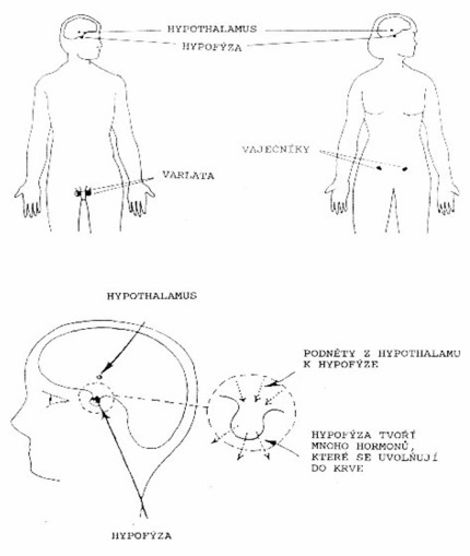
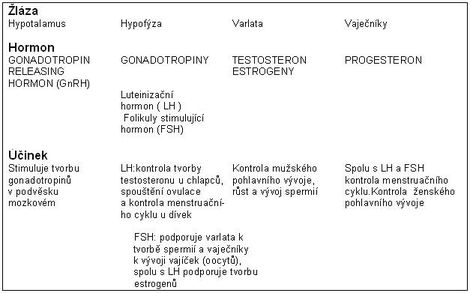
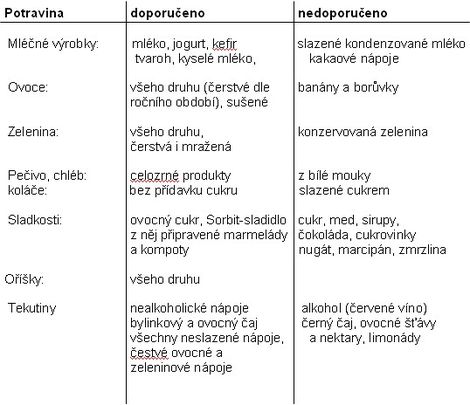
Vážení přátelé, kolegyně a kolegové, spolupracovníci a sponzoři, dětští pacienti a jejich rodiče!
Pediatrická klinika 2. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Motole vznikla v roce 2004 splynutím pracovních týmů bývalé I. dětské kliniky a významné části bývalé II. dětské kliniky. Je pokračovatelkou jejich poslání – poskytovat vysoce specializovanou a erudovanou péči dětem z celé České republiky, jejichž lékaři nebo rodiče o to požádali. Tým Pediatrické kliniky vytváří přirozené odborné zázemí, „ultimum refugium“, všem českým a moravským dětským lékařům, ať působí na dětských klinikách fakultních nemocnic, na okresních dětských odděleních nebo pracují jako praktičtí lékaři pro děti a dorost. Jsme připraveni pomoci i Vám a Vašim pacientům, kdykoliv to budete považovat za potřebné.
S pracovníky Pediatrické kliniky se setkáváte také při pregraduálním a postgraduálním vzdělávání v pediatrii i jejích subspecializacích, při organizační činnosti v péči o nemocné děti na národní úrovni a při klinickém výzkumu a rozvoji biomedicínského poznání ve prospěch dětských pacientů.
Téměř ve všech oblastech dětského a dorostového lékařství má Pediatrická klinika vysoce kvalifikované specialisty, kteří poskytují špičkovou diagnostiku a terapii – v dětské nefrologii, dialýze a v eliminačních metodách, v dětské pneumologii, alergologii a péči o děti s cystickou fibrózou, v dětské endokrinologii a diabetologii, v dětské gastroenterologii i v péči o děti s autoimunitními nemocemi. Ve spolupráci s partnerskými pracovišti FN Motol poskytujeme i na péči kardiologickou, imunologickou a hematologickou.
Krédem týmu Pediatrické kliniky je „partnerství ve prospěch dětských pacientů“. Jsme zde pro Vás a pro Vaše pacienty. Naše síla je v týmové zkušenosti, v kvalitním vybavení a v součinnosti pediatrického mozkového trustu motolské nemocnice. Usilujeme o přímočarou, rychlou a efektivní diagnostiku a terapii při maximální šetrnosti vůči našim společným dětským pacientům.
Naše práce by byla obtížnější bez sponzorů, kteří významným dílem přispívají k obnově a rozšiřování přístrojové vybavení kliniky, našeho „instrumentária“, ale také k vlídnému a estetickému prostředí pro naše pacienty. Všem našim sponzorům patří srdečná poděkování týmu kliniky i našich pacientů.
Dík patři také všem českým a moravským dětským lékařům v primární péči i v lůžkových zařízeních. Vysoce si vážíme jejich každodenního nekončícího úsilí. Právě díky jim a jejich práci se k nám dostávají nemocné děti, které to nejvíce potřebují. Děkujeme jim za to, že k nám tyto pacienty doporučují a odesílají. Jsem si jist, že právě společným úsilím dosahujeme pro blaho nemocných dětí maxima možného.
Prof. MUDr. Jan Lebl, CSc., jménem týmu lékařů a sester Pediatrické kliniky
Přednosta
Prof. MUDr. Zdeněk Šumník, Ph.D.
Primář
Prof. MUDr. Štěpánka Průhová, Ph.D.
224 432 003
pediatrie@fnmotol.cz
Další kontakty
Zdravotnický sekretariát
224 432 002
jana.saskova@fnmotol.cz
224 432 004
lenka.viktorinova@fnmotol.cz
Školský sekretariát
224 432 001
klara.borecka@fnmotol.cz
Styk se zdravotními pojišťovnami
224 432 007
jitka.doubravova@fnmotol.cz

 Pracovníci Pediatrické kliniky 2. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Motole vedou multidisciplinární tým věnující se dětem se vzácnými endokrinními onemocněními. O péči o tyto děti se dělíme s kolegy z dalších pracovišť Fakultní nemocnice Motol, případně odborníky z dalších spolupracujících pracovišť z celé ČR i ze zahraničí.
Pracovníci Pediatrické kliniky 2. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Motole vedou multidisciplinární tým věnující se dětem se vzácnými endokrinními onemocněními. O péči o tyto děti se dělíme s kolegy z dalších pracovišť Fakultní nemocnice Motol, případně odborníky z dalších spolupracujících pracovišť z celé ČR i ze zahraničí.